„Epilepsie verstehen – Ein kleiner Leitfaden für Patienten“
Zehn bis zwangzig Prozent aller Menschen erleiden irgendwann in ihrem Leben einen epileptischen Anfall, fast fünf Prozent erkranken irgendwann in ihrem Leben an Epilepsie. In jedem Fall ist es wichtig, die Ursache(n) zu klären. Neben einer geeigneten Therapie ist es dann vor allem wichtig, dass Betroffene die Auswirkungen der Erkrankung auf ihr tägliches Leben verstehen. Dazu soll dieser kleine Leitfaden einen Beitrag leisten.
Was ist ein epileptischer Anfall?
Was ist ein epileptischer Anfall?
Am bekanntesten ist der große epileptische Anfall mit Bewusstseinsverlust oder "Grand mal". Für Angehörige und Augenzeugen ist das häufig ein beängstigendes Ereignis. Dabei besteht in der Regel keine akute Gefahr. Fast jeder epileptische Anfall hört spontan wieder auf. Nur selten dauert ein epileptischer Anfall länger als zwei bis drei Minuten. Die größte akute Gefahr stellen Unfälle und Stürze dar, die je nach Situation zu Verletzungen führen können.
Nach einem „Grand-mal“-Anfall ist der Betroffene häufig noch verhangen und schläfrig. Bewusstsein und Erinnerung kehren oft erst nach zehn bis dreißig Minuten allmählich zurück. In dieser Situation ist es für Ersthelfer am wichtigsten, dass die Atemwege des Betroffenen frei gehalten werden, zum Beispiel durch Lagerung auf die Seite. Sehr selten dauert ein Anfall länger als fünf Minuten an. Man spricht in dem Fall von einem epileptischen Status oder „Status epilepticus“. Durch Atem- oder Kreislaufstörungen kann dann eine lebensbedrohliche Situation entstehen, darum muss ein epileptischer Status medikamentös beendet werden. Angehörige oder Passanten sollten dafür einen Notarzt rufen. Sogenannte „Notfallmedikamente“, die von medizinischen Laien gegeben werden können, sind nur von begrenztem Nutzen.
Neben dem „Grand-mal“-Anfall gibt es zahlreiche Formen „kleiner“ epileptischer Anfälle. Die Symptome können dabei sehr unterschiedlich sein und sind abhängig davon, von welcher Region des Gehirns der Anfall ausgeht. Neben einfachen motorischen Symptomen wie „Muskelversteifung“ oder „Zucken“ sind auch komplexe, teilweise skurril wirkende oder nicht in die Situation passende Bewegungsabläufe möglich, darüber hinaus aber auch reine Bewusstseinsveränderungen oder subjektive Symptome, die von außen nicht sichtbar sind. Im letzteren Fall spricht man auch von einer epileptischen Aura, die sich zum Beispiel durch eine anfallsartige Gefühlsstörung, eine Seh- oder Hörstörung, einen seltsamen Geruch oder Geschmack, eine aufsteigende Missempfindung im Bauch oder Brustkorb oder auch eine psychische Empfindung wie Angst oder Déjà-vu-Gefühl äußern kann. Viele dieser „kleinen Anfälle“ werden von Angehörigen, Bekannten und vom Betroffenen selbst lange Zeit gar nicht als epileptische Anfälle erkannt und eingeordnet. „Kleine Anfälle“ mit Bewusstseinsstörung können sogar dazu führen, dass der Betroffene selbst seine Anfälle gar nicht wahrnimmt. Vor allem bei Menschen, die alleine leben, können epileptische Anfälle so lange Zeit unerkannt bleiben.
Mögliche Ursachen eines epileptischen Anfalls
Mögliche Ursachen eines epileptischen Anfalls
Ein epileptischer Anfall kann viele verschiedene Ursachen haben. Wenn einem epileptischen Anfall eine akute Gehirnerkrankung zugrunde liegt – zum Beispiel ein Schlaganfall, eine Hirnblutung, eine Hirnverletzung oder eine erregerbedingte Gehirnentzündung (Enzephalitis) –, spricht man von einem akut-symptomatischen epileptischen Anfall. In dem Fall besteht die wichtigste Behandlung in der richtigen Diagnose und Therapie der zugrunde liegenden akuten Erkrankung.
Wenn ein epileptischer Anfall durch eine akute Allgemeinerkrankung, Stoffwechselstörung, Medikamente oder Drogen (beziehungsweise Medikamenten- oder Drogenentzug) oder eine andere „Ausnahmesituation“ ausgelöst wird, spricht man von einem provozierten Anfall. Die wichtigste diagnostische Maßnahme ist es dann, den auslösenden Faktor zu identifizieren und auszuschalten. Die häufigsten sogenannten Provokationsfaktoren für epileptische Anfälle sind Alkohol- beziehungsweise Alkoholentzug, extremer Schlafentzug, Entzug von „Schlafmitteln“ und bestimmte Blutsalzverschiebungen. Darüber hinaus können aber auch schwere Allgemeininfekte, stark verminderter Blutzuckerspiegel oder eine Überdosierung beziehungsweise Vergiftung mit bestimmten Medikamenten oder Drogen (zum Beispiel Tramadol, Kokain) einen epileptischen Anfall auslösen.
Was ist Epilepsie?
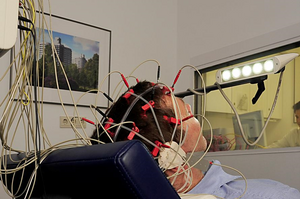
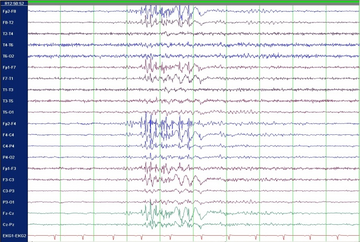
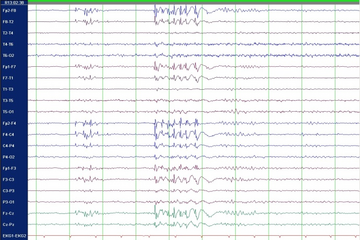
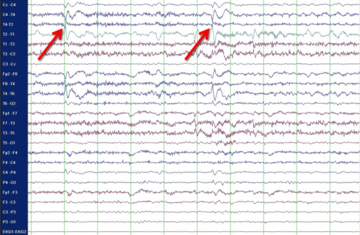
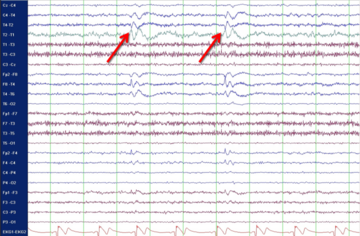
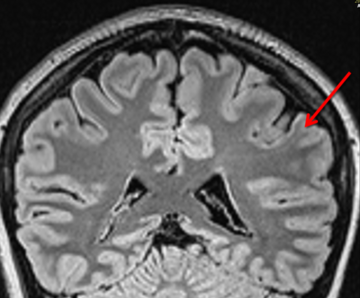
Von einer Epilepsie spricht man dann, wenn epileptische Anfälle ohne einen der besonderen Auslöser – also spontan – und wiederholt auftreten. Dann sollte auf jeden Fall eine Behandlung mit einem anfallsunterdrückenden Medikament („Antiepileptikum“ oder „Antikonvulsivum“) begonnen werden, um weitere Anfälle möglichst zu verhindern. Das gelingt bei zwei Dritteln aller Betroffenen. Seit einigen Jahren wird eine medikamentöse Behandlung schon dann empfohlen, wenn sich nach einem ersten epileptischen Anfall bereits Hinweise auf eine beginnende Epilepsie nachweisen lassen, zum Beispiel typische Veränderungen der elektrischen Hirnaktivität oder eine typische strukturelle Hirnveränderung. Darum sind nach einem ersten epileptischen Anfall zwei Untersuchungen dringend erforderlich: eine Kernspintomographie (MRT) zur Darstellung der Hirnstruktur und eine Messung der elektrischen Hirnaktivität (Elektroenzephalographie, EEG).
Epilepsie tritt häufiger auf als gedacht: 0,5 bis ein Prozent aller Menschen weltweit leiden an Epilepsie, allein in Deutschland sind es zwischen 400.000 und 800.000 Menschen. Das höchste Risiko, neu an Epilepsie zu erkranken, besteht einerseits im Kindes- und Jugendalter, andererseits im höheren Lebensalter jenseits des 60. Lebensjahrs. Das Lebenszeitrisiko – also das Risiko, irgendwann im Laufe des Lebens an Epilepsie zu erkranken – liegt bei circa fünf Prozent. Im Durchschnitt erkrankt also jeder zwanzigste Mensch irgendwann in seinem Leben an Epilepsie . Leider verursacht die Diagnose bei vielen Menschen immer noch große Verunsicherung, denn Unwissen und Vorurteile sind in der Bevölkerung sehr weit verbreitet. Darum ist eine eingehende Aufklärung Betroffener und ihrer Familie besonders wichtig. Nur so kann eine ungerechtfertigte Stigmatisierung durch Freunde, Bekannte, Arbeitskollegen und Arbeitgeber langfristig bekämpft werden.
Ursachen von Epilepsie
Epilepsie ist keine Krankheit im eigentlichen Sinn, sondern eine Gruppe von zahlreichen verschiedenen Erkrankungen, deren Gemeinsamkeit das wiederholte Auftreten von epileptischen Anfällen ist. Daher spricht man auch besser von „den Epilepsien“ als von „der Epilepsie“. Betroffene und ihre behandelnden Ärzte sollten sich niemals mit der Diagnose „Epilepsie“ zufrieden geben, denn: Jede Epilepsie hat eine Ursache! Für eine optimale Behandlung ist es erforderlich, die Ursache zu identifizieren oder – wenn dies nicht gelingt – zumindest Indizien für die eine oder eine andere Ursache zu suchen.
Genetisch bedingten Epilepsien liegt eine anlagebedingte Ursache zu Grunde. Bisher sprach man in dem Fall auch von „idiopathischen“ Epilepsien. Typischerweise ist dabei die Hirnstruktur (im MRT) völlig normal, die elektrische Hirnaktivität (im EEG) zeigt dagegen oft typische Veränderungen, die eine allgemeine Neigung zu verstärkter „Erregbarkeit“ von Nervenzellen nahelegen. Allerdings werden diese typischen EEG-Veränderungen häufig nur im Schlaf registriert – ein Routine-EEG in der Ambulanz ist daher in vielen Fällen normal und hilft nicht weiter. Die Einordnung einer Epilepsie als „genetisch bedingt“ oder „idiopathisch“ ist deshalb so wichtig, weil hier bestimmte Medikamente besonders gut wirken. Bestimmte andere Antikonvulsiva können dagegen hier sogar Anfälle verstärken.
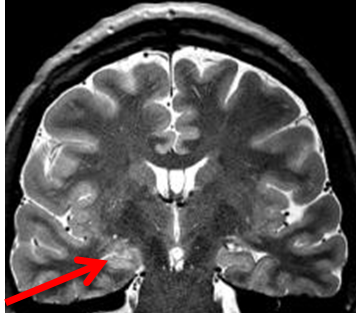
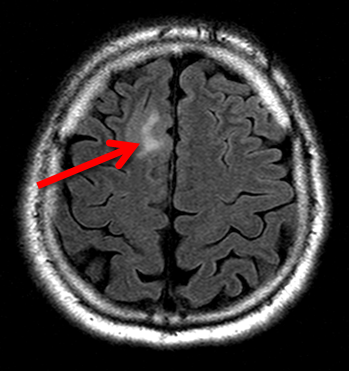
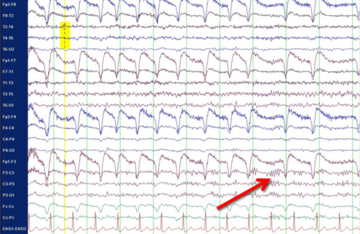
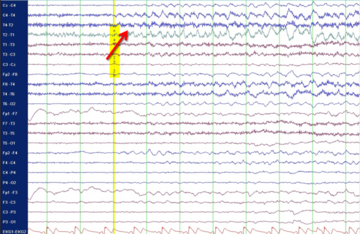
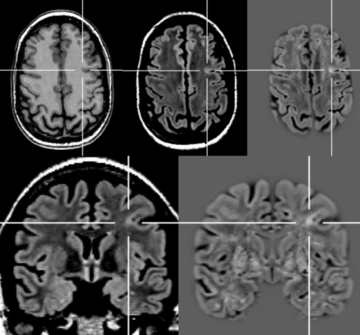
Erworbenen Epilepsien liegt in der Regel eine Strukturveränderung des Gehirns zu Grunde, die meist lokalisiert zu einer erhöhten Erregbarkeit führt. Diese kann mehr oder weniger ausgedehnt sein, also entweder nur einen sehr kleinen Bereich, eine Hirnhälfte oder auch weite Teile beider Hirnhälften betreffen. Häufig ist eine solche Strukturveränderung in der Kernspintomographie (MRT) sichtbar. Sie kann aber auch so fein sein, dass sie auf einer üblichen MRT-Aufnahme nur schwer oder gar nicht zu erkennen ist. Dann können besonders hoch auflösende MRT-Aufnahmen mit besonders feiner Schnittbilddarstellung sowie computergestützte Nachbearbeitungen der MRT-Bilder hilfreich sein. Entscheidend ist aber nicht nur die technische Qualität, sondern vor allem die besondere Erfahrung der beteiligten Ärzte. Die häufigsten mit einer Epilepsie vergesellschafteten Strukturveränderungen bei Erwachsenen sind Vernarbungen in einer für Gedächtnis und Emotionen verantwortlichen Hirnregion im Schläfenlappen (sogenannte „Hippokampussklerose“) sowie anlagebedinte Aufbaustörungen der Hirnrinde („kortikale Dysplasien“ oder andere „Migrationsstörungen“). Daneben können aber auch Tumore, Blutgefäßfehlbildungen, Entzündungen, Schlaganfälle oder Verletzungsnarben eine „strukturell bedingte Epilepsie“ verursachen. Autoimmun bedingte Epilepsien erfordern neben der anfallsunterdrückenden Behandlung noch eine weitergehende ursachenbezogene Therapie mit entzündungshemmenden Medikamenten. Eine möglichst frühzeitige Diagnose ist dann für den Behandlungserfolg besonders wichtig. Viele Strukturveränderungen, die eine Epilepsie verursachen, können prinzipiell auch durch eine neurochirurgische Operation behandelt werden. Diese Möglichkeit muss immer dann berücksichtigt werden, wenn durch Medikamente allein keine dauerhafte Anfallsfreiheit erreicht wird.
Differenzialdiagnosen
„Nicht alles, was zuckt, ist ein epileptischer Anfall“. Man schätzt, dass zehn bis zwanzig Prozent aller Menschen, die wegen des Verdachts auf Epilepsie behandelt werden, tatsächlich keine epileptischen Anfälle haben, sondern an anderen „anfallsartigen“ Störungen leiden. Die häufigsten anfallsartigen Störungen, die mit epileptischen Anfällen verwechselt werden können, sind seelisch bedingte (psychogene) Anfälle und Herz- beziehungsweise kreislaufbedingte Bewusstseinsstörungen (Synkopen). Im ersten Fall ist eine psychiatrisch-psychotherapeutische, im zweiten Fall eine kardiologische Diagnostik und Behandlung erforderlich. Daneben können auch bestimmte Schlafstörungen und Bewegungsstörungen anfallsartige Symptome verursachen. Sowohl psychogene nicht-epileptische Anfälle als auch Synkopen können einem epileptischen Anfall so ähnlich sehen, dass auch Angehörige von medizinischen Fachberufen ohne besondere einschlägige Erfahrung sie häufig nicht von epileptischen Anfällen unterscheiden können. Spätestens nach dem zweiten oder dritten erfolglos eingesetzten Medikament sollte daher die Diagnose einer Epilepsie noch einmal kritisch überdacht werden. Dazu kann auch eine stationäre Diagnostik mit Video- und EEG-Aufzeichnung der fraglichen Anfälle erforderlich sein. Nur so kann einerseits eine langfristige Behandlung mit unnötigen, teuren und mit Nebenwirkungen behafteten Medikamenten vermieden und andererseits eine wirksame anderweitige Behandlung auf den Weg gebracht werden.
Behandlung
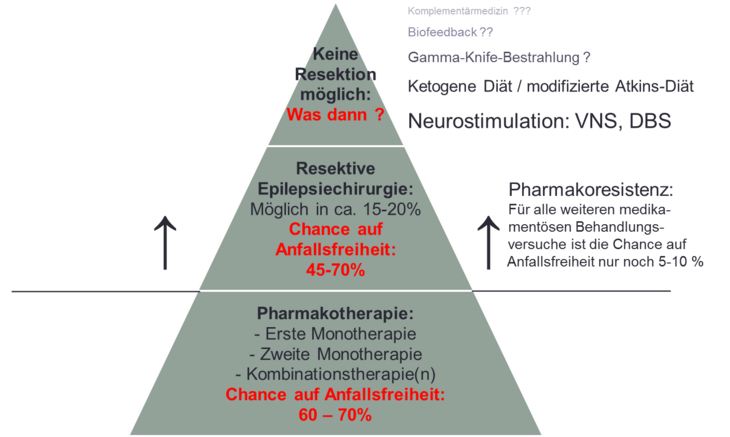
Die Epilepsie-Behandlung der ersten Wahl ist praktisch immer ein Medikament. Welches Medikament dazu besonders geeignet ist, hängt nicht nur von der Art der Epilepsie ab, sondern auch von zahlreichen anderen Faktoren wie zum Beispiel anderen Begleiterkrankungen, anderen eingenommenen Medikamenten, der Familienplanung, dem Beruf oder dem Körpergewicht. Daher ist eine individuelle Beratung wichtig. Im Durchschnitt wird etwa jeder zweite Betroffene mit dem ersten Medikament anfallsfrei. Wenn das nicht der Fall ist, sollte auf ein anderes Medikament umgestellt werden. Alternativ kann auch eine Kombination von zwei oder sogar drei Medikamenten versucht werden. Insgesamt liegt die Chance mit irgendeinem Medikament oder irgendeiner Medikamenten-Kombination anfallsfrei zu werden, bei etwa zwei Dritteln. Wenn nach dem zweiten oder dritten für die Art der Epilepsie geeigneten, vertragenen und ausreichend dosierten Medikament immer noch keine Anfallsfreiheit erreicht worden ist, spricht man von einer sogenannten pharmakoresistenten Epilepsie.
Prächirurgische Diagnostik
Wenn eine Pharmakoresistenz vorliegt - allerspätestens aber nach fünf Jahren erfolgloser Therapie - sollte die Diagnose noch einmal kritisch überdacht und die Möglichkeit operativer Behandlungsalternativen geprüft werden. Beides kann im Rahmen der sogenannten "prächirurgischen Diagnostik" erfolgen. Das Herzstück der prächirurgischen Diagnostik ist die Aufzeichnung eines oder mehrerer typischer Anfälle mittels Video und EEG ("Video-EEG-Langzeitmonitoring"). Dazu müssen die antikonvulsiven Medikamente meistens reduziert oder vorübergehend sogar abgesetzt werden. Darüber hinaus kann das EEG auch zwischen den Anfällen wichtige Hinweise liefern, und zwar besonders im Schlaf. Neben der Video- und EEG-Aufzeichnung ist auch eine besonders hoch auflösende MRT-Aufnahme erforderlich, um auch feinste Strukturauffälligkeiten sichtbar zu machen. Mitgebrachte MRT-Aufnahmen sind dafür meistens nicht ausreichend. Häufig ist eine computergestützte Nachbearbeitung der MRT-Aufnahmen (zum Beispiel MAP-Analyse nach Huppertz) hilfreich, um auch sehr feine Strukturveränderungen sichtbar zu machen. In besonderen Fällen werden zusätzliche funktionelle bildgebende Untersuchungen (zum Beispiel funktionelles MRT, PET) angefertigt. Letztendlich erfolgt eine sehr ausführliche neuropsychologische Testung, um Funktionsstörungen zum Beispiel verschiedener Gedächtnisformen, der Konzentration oder der Handlungsumsetzung nachzuweisen.
Ziel der "Prächirurgischen Diagnostik" ist es, zu klären, ob ein epilepsiechirurgischer Eingriff überhaupt möglich ist und - wenn ja -, mit welcher Chance auf Anfallsfreiheit und mit welchem Risiko. Am Ende des stationären Aufenthalts erfolgt dann eine Aufklärung über Möglichkeit, Chancen und Risiken einer Operation. Nur mit diesen Informationen kann ein betroffener Patient zusammen mit seiner Familie entscheiden, ob er einen epilepsiechirurgischen Eingriff wünscht oder nicht. Auf keinen Fall muss ein Patient sich also schon vor der "Prächirurgischen Diagnostik" für oder gegen eine Operation entscheiden. Und: Auf keinen Fall wird nach der Diagnostik direkt operiert. Jeder Patient hat die Möglichkeit, nach der Aufklärung das Für und Wider eines operativen Eingriffs mit ausreichender Bedenkzeit zu Hause abzuwägen.
Epilepsiechirurgie und Alternativen
Wenn ein epilepsiechirurgischer Eingriff erwogen wird, werden alle relevanten Befunde in einer interdisziplinären Therapiekonferenz mit den Kollegen der Neurochirurgie besprochen. Prinzip eines epilepsiechirurgischen Eingriffs ist die operative Entfernung der epileptogenen Zone im Gehirn, also der Hirnrindenbereiche, die ohne besondere Auslöser Anfälle verursachen können. Entscheidet sich ein Patient für die Operation, kann diese dann im Rahmen eines weiteren, geplanten stationären Aufenthalts durch die Kollegen der Klinik für Neurochirurgie des UKM erfolgen.
Operation nicht möglich – was dann?
Eine epilepsiechirurgische Operation ist nur dann möglich, wenn die epileptogene Zone möglichst umschrieben ist und nicht mit elementaren funktionstragenden Bereichen überlappt. Wenn ein „klassischer“ epilepsiechirurgischer Eingriff nicht möglich ist, beraten wir über die weiteren Behandlungsalternativen. Neben neuen Medikamenten stehen insbesondere Verfahren der sogenannten „Neurostimulation“ zur Verfügung. Dabei werden Nervenstrukturen über einen Schrittmacher mit elektrischem Strom gereizt mit dem Ziel, Anfälle zu unterdrücken oder seltener zu machen. Die Wirksamkeit dieser Verfahren ist viel geringer als die der „klassischen“ Operation. Komplette Anfallsfreiheit wird nur selten erreicht.
Zur Zeit stehen in Deutschland zwei Stimulationsverfahren zur Verfügung, nämlich die Vagusnervstimulation (VNS) und die tiefe Hirnstimulation des vorderen Thalamuskerns (ANT-DBS). Bei der VNS wird der Vagusnerv am Hals mit einer Elektrode umschlungen und elektrisch gereizt. Bei der ANT-DBS werden dagegen Elektroden dauerhaft in eine tief unter der Oberfläche gelegene Hirnstruktur (vorderer Thalamus) eingepflanzt. Weitere Verfahren der elektrischen Hirnstimulation werden wahrscheinlich in den nächsten Jahren zugelassen und werden unsere jetzigen Behandlungsmöglichkeiten noch erweitern. Neben den elektrischen Stimulationsverfahren stehen die sogenannte „ketogene Diät“ und die „modifizierte Atkins-Diät“ als Alternativen beziehungsweise Therapieergänzung zur Verfügung. Während die ketogene Diät sehr aufwändig ist und von Erwachsenen in der Regel nicht toleriert wird, ist die modifizierte Atkins-Diät etwas einfacher in der Durchführung und abwechslungsreicher. Sie erfordert zwar immer noch ein sehr hohes Maß an Disziplin, ist aber neueren Studien zufolge fast genauso wirksam wie ein zusätzliches Medikament. Bei Interesse beraten wir Sie gerne!
Jenseits der Anfallskontrolle – Was genauso wichtig ist…
Anfälle sind natürlich das typische und entscheidende Symptom einer Epilepsie. Darüber hinaus gibt es aber auch andere Symptome und Funktionsstörungen, die für die Lebensqualität genauso wichtig sein können wie die Anfälle und die deshalb genauso viel Aufmerksamkeit verdienen. Depressive Symptome zum Beispiel sind bei Menschen mit Epilepsie dreimal häufiger als in der sonstigen Bevölkerung, Angstsymptome immerhin doppelt so häufig. Häufig werden diese Probleme nicht erkannt oder zumindest nicht ausreichend behandelt. Leider hält sich immer noch hartnäckig das Gerücht, dass Antidepressiva Anfälle auslösen können. Dabei ist das im Fall der heute verwendeten modernen Antidepressiva kaum mehr relevant. Die Angst vor vermeintlichen "anfallsfördernden" Nebenwirkungen darf auf keinen Fall dazu führen, dass eine begleitende Depression bei Menschen mit Epilepsie suboptimal behandelt wird. Angst und Depression erfordern natürlich eine fachärztlich-psychiatrische und psychotherapeutische Behandlung. Epilepsie verursacht häufig auch Probleme im beruflichen und sozialen Bereich, zum Beispiel durch eingeschränkte KFZ-Fahrtauglichkeit oder auch nur durch Unwissen und Vorurteile des Arbeitgebers. Viele Menschen mit Epilepsie wissen nicht, dass das Sozialgesetzbuch einige ganz konkrete Hilfen zur Erlangung oder zum Erhalt eines Arbeitsplatzes vorsieht (zum Beispiel Kraftfahrzeughilfe). Im Rahmen eines stationären Aufenthalts steht unser Sozialdienst für solche Fragen zur Verfügung.
Kontakt

Epilepsiezentrum Münster-Osnabrück
Standort Münster
Klinik für Neurologie mit Institut für Translationale Neurologie - Epileptologie
Albert-Schweitzer-Campus 1, (ehem. Albert-Schweitzer-Str. 33)
Gebäude A1
48149 Münster
Anmeldung:
T 0251 83-48016
F 0251 83-46812
Servicezentrale (Vermittlung):
T 0251 83-55555
Ambulanz Münster
Station Münster

Epilepsiezentrum Münster-Osnabrück
Standort Osnabrück
Klinik für Neurologie
Am Finkenhügel 1
49076 Osnabrück T 0541 405-6555
F 0541 405-6559
mvz.neurologie(at)klinikum-os(dot)de
Ambulanz & Station Osnabrück